Генетическое обследование эмбрионов (ПГД, ПГС).
Когда пара с бесплодием приходит к врачу ее интересует множество вопросов. В процессе беседы может прозвучать аббревиатура ПГД.
Что это такое, для чего используется, нужно ли это именно в конкретном случае и что это даст?
Преимплантационная генетическая диагностика (ПГД)
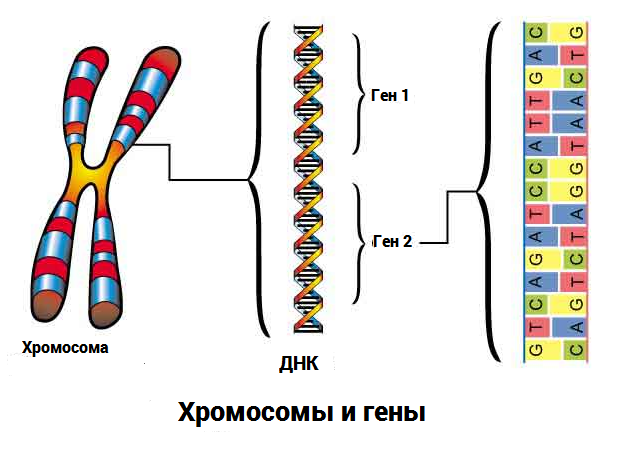
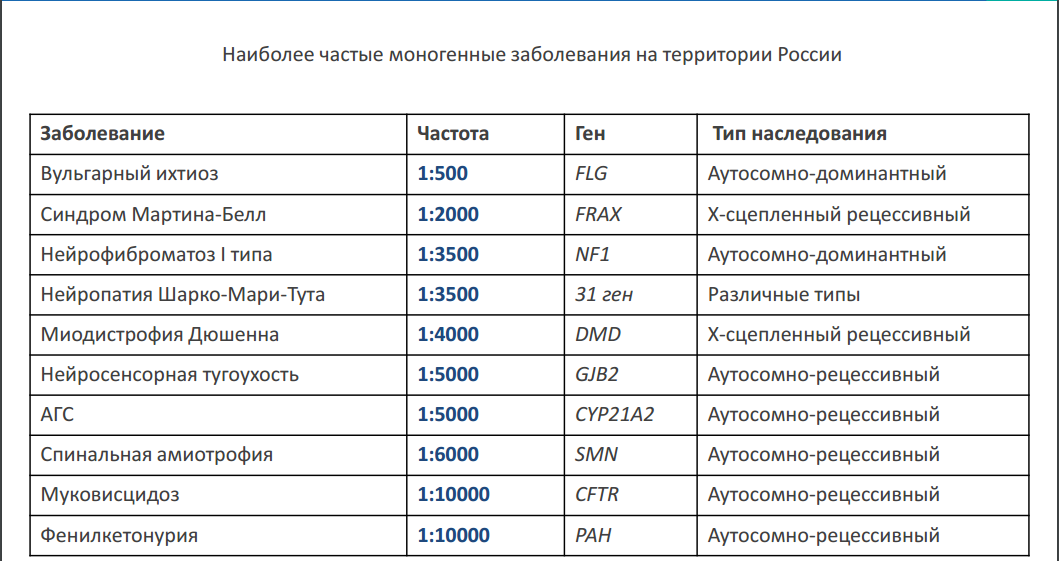
Преимплантационная генетическая диагностика — это метод, используемый для выявления генетических дефектов у эмбрионов, полученных с помощью экстракорпорального оплодотворения (ЭКО). Преимплантационная генетическая диагностика (ПГД) используется в случаях, когда один или оба генетических родителей имеют известную генетическую аномалию. В этом случае изучается эмбрион с целью выявления этой родительской аномалии. В основном это так называемые моногенные заболевания. Т.е. заболевание связано с одним геном, а не с несколькими. Одно из самых часто встречающихся моногенных заболевании — это муковисцидоз (нарушение функций органов дыхания), носителем является 2-5% населения. Чтобы заболевание проявилось необходимо чтобы встретились два носителя, при этом вероятность, что ребенок будет носителем — 50%, вероятность рождения больного, как и здорового ребенка составит — 25%. Частота рождения детей с муковисцидозом в России 1:10000.
Преимплантационная генетическая диагностика как раз и позволяет диагностировать заболевание у эмбриона еще до того, как его перенесут в полость матки.
Проводить преимплантационную генетическую диагностику всем подряд нет смысла. Это оправдано только в случае если известно, что родители либо болеют, либо являются носителями моногенного заболевания.
Таким образом, потребность в преимплантационной генетической диагностике очень маленькая и проводится не у пар, страдающих бесплодием, а у пар, где есть носительство или наличие моногенного заболевания.
На консультации по бесплодию речь идет о преимплантационном генетическом скрининге (ПГС), а не о ПГД. Просто как-то традиционно сложилось что ПГС называют ПГД.
Преимплантационный генетический скрининг (ПГС)
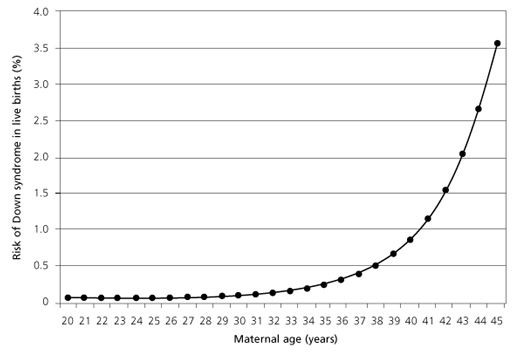
Преимплантационный генетический скрининг (ПГС) выполняется в случаях, когда эмбрионы от родителей с предположительно нормальным кариотипом (набором хромосом) изучаются на наличие анеуплоидии, т.е. нарушений набора хромосом. Самая частая хромосомная аномалия — трисомия по 21 паре, проявляется она в виде синдрома Дауна.
| Характеристика | Трисомия 21 | Трисомия 18 | Трисомия 13 |
| Эпоним | Синдром Дауна | Синдром Эдварда | Синдром Патау |
| Частота возникновения | 1:800 | 1:8000 | 1:15000 |
Риск всех хромосомных аномалий растет при увеличении возраста женщины.
Поскольку только эмбрионы с отсутствием известной патологии переносят в полость матки, преимплантационная диагностика является альтернативой диагностическим процедурам, проводимым с той же целью, но уже во время беременности (амниоцентез или биопсия хориона). При получении неудовлетворительных результатов после проведения биопсии хориона или амниоцентеза приходится принимать нелегкое решение о прерывании беременности.
В настоящее время ПГД и ПГС — это единственные доступные способы предотвращения зачатия ребенка, страдающего генетическим заболеванием. Огромный плюс этих методик, это отсутствие дилеммы прерывания уже наступившей беременности. Вся информация получается еще до наступления беременности.
Показания к преимплантационному генетическому скринингу (ПГС).
В настоящее время не существует конкретного перечня показаний для преимплантационного генетического скрининга (ПГС).
Самые ранние потери беременности связаны преимущественно с анеуплоидиями. Поскольку после ПГС, в полость матки переносят только эмбрионы с нормальным кариотипом, риск выкидышей заметно снижается.
Как правило, проведения ПГС рекомендуется в следующих группах:
- Женщины старше 35 лет
- Пары с привычным невынашиванием беременности
- Пары с повторными неудачными ЭКО
- Наличие тяжелого мужского бесплодия
У пациентов этих групп высокий риск неудачи при ЭКО из-за высокой вероятности наличия анеуплоидных эмбрионов. ПГС уменьшает этот риск, т.к. в полость матки переносят только эмбрионы с нормальным кариотипом, имеющие более высокий шанс имплантации.
Возраст женщины.
Риск анеуплоидии у детей возрастает по мере увеличения возраста женщин. Способность яйцеклетки давать нормальный эмбрион с возрастом теряется. Особенно значимо риск начинает увеличиваться после 35 лет.
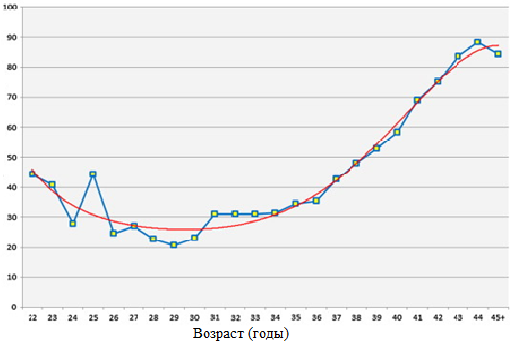
Проведение ПГС у женщин старше 35 лет, увеличивает шанс на успешное ЭКО и, более того, резко снижает вероятность выкидышей. Собственно, шансы эмбриона с нормальным кариотипом не зависят от возраста матери.
Привычное невынашивание.
Под привычным невынашиванием понимают два и более выкидыша. В 50-80 % случаев выкидышей обнаруживают хромосомные аномалии. При привычном невынашивании доля эмбрионов с анеуплоидией еще выше. Проведение ПГС позволяет снизить частоту выкидышей, особенно в группе пациентов, где есть подтверждение анеуплоидии при предшествующих неудачных беременностях.
Повторные неудачи в ЭКО.
Под повторными неудачами в ЭКО обычно понимают 3 или более неудачных попыток ЭКО с переносом 4 и более эмбрионов высокого качества. Имеющиеся данные свидетельствуют о том, что эти пациенты имеет бОльшее количество эмбрионов с хромосомными аномалиями. Проведение ПГС может существенно увеличить вероятность успешного ЭКО. Но несмотря на успехи в диагностике хромосомных аномалий эмбрионов, остаются и другие причины повторных неудач, и далеко не все их них известны науке.
Наличие тяжелого мужского бесплодия
У мужчин с нарушением сперматогенеза выше вероятность того, что эмбрионы будут иметь хромосомные отклонения. У мужчин с нормальными показателями спермограммы среди сперматозоидов 3-8 % имеют хромосомные аномалии. В то же время, у мужчин с тяжелыми нарушениями сперматогенеза (маленькая концентрация, подвижность и низкое количество сперматозоидов с нормальным строением) наличие хромосомно аномальных сперматозоидов существенно увеличивается. Использование ИКСИ позволило преодолеть тяжелое мужское бесплодие и увеличило актуальность проведения ПГС у этих пар.
При мужском бесплодии чаще обнаруживаются различные генетические дефекты. Они включают в себя анеуплоидии, чаще всего синдром Клайнфельтера, робертсоновские транслокаций, микроделеции Y-хромосомы, мутации рецептора к андрогенам, а также другие мутации (например, муковисцидоз, мутации трансмембранного гена-регулятора проводимости и гена глобулина, связывающего половые гормоны). Таким образом, высокий риск передачи генетических мутаций потомству пациента возникает в случаях необходимости проведения ЭКО с применением ИКСИ.
И все же делать ПГС, если нет «обычных» показаний, или не делать? Есть другие основания для ПГС?
В августе 2016 года было опубликовано исследование, сравнивающее две стратегии:
- Проведение преимплантационного скрининга всем бластоцистам с последующим переносом эмбрионов с известным, нормальным кариотипом.
- Перенос эмбрионов на стадии бластоцисты, но без проведения преимплантационного скрининга.
| Первая группа (с ПГС) | Вторая группа (без ПГС) | |||||||
| Возраст | Количество циклов ЭКО | Количество переносов | Роды | Рождение ребенка /начатый цикл ЭКО | Количество циклов ЭКО | Количество переносов | Роды | |
| ≤34 | 46 | 43 | 35 | 76.1 % | 46.2 % | 65 | 64 | 30 |
| 35–37 | 43 | 41 | 30 | 69.8 % | 48.6 % | 35 | 32 | 17 |
| 38–40 | 47 | 37 | 30 | 63.8 % | 27.8 % | 36 | 35 | 10 |
| 41–42 | 28 | 12 | 8 | 28.6 % | 6.3 % | 16 | 15 | 1 |
| 43+ | 8 | 1 | 1 | 12.5 % | 0.0 % | 8 | 7 | 0 |
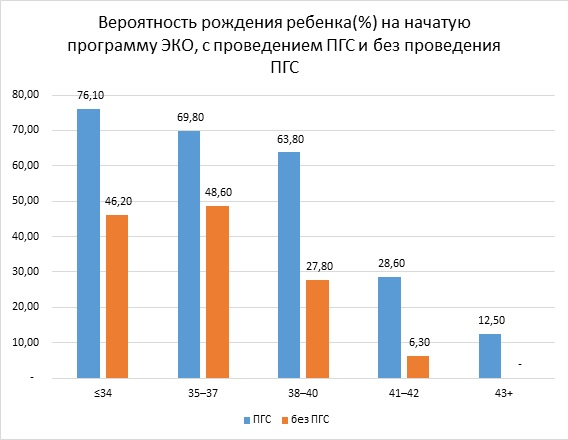
Во всех возрастных группах наблюдается значимая разница по результативности. Но особенно в возрасте 38 и старше. Результативность на начатую программу ЭКО увеличивается в 2 и более раз.
Заключение:
Преимплантационная диагностика переросла в преимплантационный генетический скрининг (ПГС). По мере развития технологии ПГС из групп риска (те у кого выше вероятность эмбрионов с ненормальным кариотипом) начал давать положительный эффект в общей группе пациентов, обращающихся за лечением бесплодия с помощью ЭКО.
Исключение эмбрионов с отклонениями в кариотипе позволяет:
- быстрее добиться беременности,
- избежать выкидышей, связанных с анеуплоидией (бОльшая часть выкидышей),
- исключить рождение детей с хромосомными аномалиями, например, с синдромом Дауна,
- увеличить вероятность рождения ребенка на начатую программу ЭКО.
Чтобы все это получить важны:
- Оценка ВСЕХ хромосом (любой метод),
- Биопсия трофоэктодермы на стадии бластоцисты,
- Высокий профессионализм эмбриолога:
- умение делать бережную и аккуратную биопсию
- если взять слишком мало клеток для биопсии — анализ будет недостоверный, если слишком много – эмбрион может этого и не пережить
- умение выполнять криоконсервацию эмбрионов без потерь
- в таких лабораториях эффективность криопереносов выше, чем свежих
- умение делать бережную и аккуратную биопсию
Читайте также:
Методы проведения преимплантационного генетического скрининга (ПГС)