Суть ЭКО. Что такое экстракорпоральное оплодотворение?
ЭКО, как технология, нашла практическое применение почти 40 лет назад. Направлена она на решение проблемы бесплодия. Основная особенность этой технологии, это то, что сам процесс проникновения сперматозоида в яйцеклетку происходит вне тела женщины (экстракорпорально).
Технология ЭКО относительно новая и развивается очень быстро. Появляются новые методики, меняется тактика и стратегия лечения бесплодия с использованием ЭКО.
Какие задачи стоят перед ЭКО?
Задача минимум– получение беременности.
Задача максимум — рождение здорового ребенка.
И акцент в последние годы активно смещается от решения задачи минимум к решению задачи максимум.
Из каких основных этапов состоит ЭКО?
- Подготовка к программе ЭКО
- Стимуляция яични
ков. - Пункция фолликулов (получение яйцеклеток).
- Культивирование эмбрионов.
- Перенос эмбрионов в полость матки.
- Диагностика беременности.
Подготовка к программе ЭКО.
На этом этапе нужно убедится, что ничего не угрожает женщине при беременности (инфекции, общие заболевания) и у нее нет противопоказаний к проведению программы ЭКО в настоящий момент (острые заболевания). Занимает это не более недели. Лишние обследования только затягивают начало программы ЭКО.
Стимуляция яичников
Зачем стимулируют яичники, если у женщины созревает своя яйцеклетка?
Дело в том, что не каждая яйцеклетка может оплодотворится и дать нормальный эмбрион. У абсолютно здоровой пары шансы получить беременность в течение одного менструального цикла (т.е. в течение месяца) – около 20%. Цифра не очень большая. При ЭКО, получая большое количество яйцеклеток, мы пыта емся «сжать» несколько месяцев в один. Сколько нужно яйцеклеток для получения беременности? Ответ зависит от качества яйцеклеток. Качество яйцеклеток почти исключительно зависит от возраста. Что мы подразумеваем под качеством яйцеклеток? Прежде всего речь идите о способности давать нормальные эмбрионы с ПРАВИЛЬНЫМ набором хромосом. С возрастом как раз и страдает эта способность: до 35 лет 70% эмбрионов имеет нормальный набор хромосом, к 40 годам не более 30%, а к 44 годам лишь 10% эмбрионов можно назвать эуплоидными.
емся «сжать» несколько месяцев в один. Сколько нужно яйцеклеток для получения беременности? Ответ зависит от качества яйцеклеток. Качество яйцеклеток почти исключительно зависит от возраста. Что мы подразумеваем под качеством яйцеклеток? Прежде всего речь идите о способности давать нормальные эмбрионы с ПРАВИЛЬНЫМ набором хромосом. С возрастом как раз и страдает эта способность: до 35 лет 70% эмбрионов имеет нормальный набор хромосом, к 40 годам не более 30%, а к 44 годам лишь 10% эмбрионов можно назвать эуплоидными.
Т.е. чем больше возраст, тем больше яйцеклеток нам потребуется для получения нормального эмбриона. Но проблема в том, что с возрастом получать яйцеклетки становится намного сложнее. Сколько же нужно яйцеклеток? В возрасте до 35 лет я бы говорил о 25-30 яйцеклетках. Из них можно получить 10-12 бластоцист (эмбрион на пятые сутки культивирования, стадия, на которой эмбрион переносят в полость матки). Каждая из этих бластоцист имеет шанс на имплантацию около 45%. Т.е. суммарная частота, мы ее называем кумулятивная, будет близка к 100%. Но речь идет о переносе 1-2 эмбрионов и не в «свежем» протоколе, а после криоконсервации и оттаивании эмбрионов перед переносом, т.е. 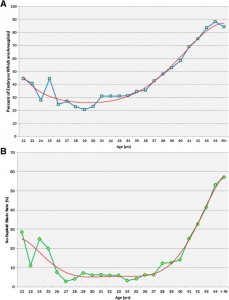 переносить не за один раз, а несколько. Если говорить только об ОДНОМ «свежем» переносе, то оптимальным будет 8-15 яйцеклеток. Здесь можно ожидать частоту наступления беременности порядка 50-60% при переносе двух эмбрионов хорошего качества.
переносить не за один раз, а несколько. Если говорить только об ОДНОМ «свежем» переносе, то оптимальным будет 8-15 яйцеклеток. Здесь можно ожидать частоту наступления беременности порядка 50-60% при переносе двух эмбрионов хорошего качества.
Для стимуляции яичников в программах ЭКО в основном используются препараты, содержащие фолликулостимулирующий гормон (ФСГ). Он заставляет яичники работать намного интенсивнее. Один из вопросов, которые часто задают пациенты, касается истощения яичников после стимуляции, «если мы все заберем, что останется». Стимуляция яичников и истощение яичников несвязанные между собой процессы. Процесс потери фолликулов (истощение яичников) происходит постоянно, даже во время беременности, кормления грудью, приема ораль
ных контрацептивов .
При стимуляции мы лишь «выхватываем» те фолликулы, которые итак начали расти, мы лишь их доводим до следующей, видимой стадии. Длится стимуляция примерно 10 дней. Лекарства водятся подкожно, удобнее всего делать в области живота. Навык приобретается очень быстро, и если нет особого страха перед уколами, то переносится все очень хорошо. По мере роста фолликулов может появляться дискомфорт в животе, но это совсем не обязательно
Пункция фолликулов
Несмотря на внешний антураж, наверное, 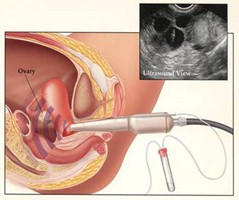 наименее значимая часть ЭКО. Нужно просто собрать то, что выросло и сделать это безопасно. Когда ЭКО только появилось, то пункцию фолликулов производили с помощью лапароскопии. Т.е. с помощью оптического прибора и инструментов попадали в брюшную полость, находили яичники, прокалывал
наименее значимая часть ЭКО. Нужно просто собрать то, что выросло и сделать это безопасно. Когда ЭКО только появилось, то пункцию фолликулов производили с помощью лапароскопии. Т.е. с помощью оптического прибора и инструментов попадали в брюшную полость, находили яичники, прокалывал
и фолликулы и забирали жидкость, в которой находились яйцеклетки. Сегодня подобным образом выполняется забор яйцеклеток крайне редко, только в случаях, когда невозможно технически выполнить пункцию через влагалище.
Забор яйцеклеток занимает примерно 5-20 минут. Проходит под внутривенным наркозом. Используется ультразвуковой датчик, на который крепится проводник для иглы. Игла проходит через стенку влагалища сразу в яичник.
После процедуры требуется наблюдение в течение 1,5-2 часов. Иногда бывают боли после пункции в первые сутки, но они как правило не требуют обезболивания.
Оплодотворение, культивирование эмбрионов, и прочее
Пожалуй, самый важный этап. От него в основном зависит, будет беременность или нет. В ЭКО основной прогресс произошел и собственно происходит именно на эмбриологическом этапе. Значимые моменты со стороны эмбриологии следующие:
Пожалуй, самый важный этап. От него в основном зависит, будет беременность или нет. В ЭКО основной прогресс произошел и собственно происходит именно на эмбриологическом этапе. Значимые моменты со стороны эмбриологии следующие:
- культивирование до стадии бластоцисты,
- криоконсервация спермы, эмбрионов и ооцитов,
- микроманипуляции — ИКСИ и вспомогательный хетчинг,
- биопсия эмбрионов для проведения предимплантационной генетической диагностики (ПГД) и предимплантационного гнетического скрининга (ПГС).
Культивирование до стадии бластоцисты.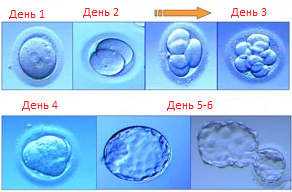
Культивировать до стадии бластоцисты научились не сразу, массово это стало происходить в 90-е годы, т.е. почти через 20 лет после первого удачного ЭКО. Бластоциста это последняя стадия, на которой нужно поместить эмбрион в полость матки, дальше без имплантации (прикрепления в полости матки) он развиваться уже не будет. Хотя сегодня уже есть данные о том, что ученые научились культивировать эмбрион до 13 суток. Но пока это представляет скорее научный интерес.
Зачем культивировать до стадии бластоцисты?
Не все яйцеклетки могут дать эмбрион, который доживет до стадии бластоцисты. Основная причина в том, что эмбрионы, имеющие грубые отклонения со стороны хромосом или собственно метаболизма и строения, начинают останавливаться в развитии, т.е происходит своего рода естественный отбор эмбрионов. Те эмбрионы, которые доживают до 5 суток, имеют более высокие шансы на имплантацию. Это первая причина — отбор наиболее перспективных.
Вторая причина – диагностическая. Бывает, что, эмбрионы до 3 суток растут замечательно, а потом останавливаются. Т.е сделав перенос на 3 сутки мы можем чего-то и не узнать. Поэтому, если нам нужно понять, почему не наступает беременность при переносе эмбрионов на 3 сутки, то следует культивировать до стадии бластоцисты, даже если у нас всего один эмбрион.
Криоконсервация спермы, эмбрионов и ооцитов.
Криоконсервация спермы.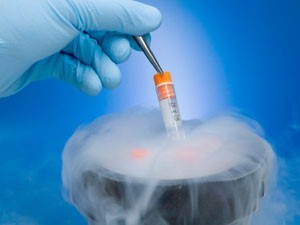
Технически криоконсервация спермы намного проще, чем криоконсервация эмбрионов и ооцитов. Используется эта методика для создания банка донорской спермы и сохранения фертильности пациентов (например, до начала лечения злокачественных образований). Та потеря сперматозоидов, которая происходит после оттаивания, не играет существенной роли. В крайнем случае можно использовать ИКСИ.
Криоконсервация эмбрионов.
Сегодня эмбрионы можно морозить без потерь: во-первых, без потери количества эмбрионов при разморозке и во-вторых, без потери шансов на беременность. Более того, благодаря более физиологическим условиям в криопротоколах можно добиваться более высоких цифр наступления беременности.
Криоконсервация ооцитов.
За последние годы произошел значимый прогресс в этом направлении. Раньше были большие потери ооцитов после оттаивания и низкая частота наступления беременности. Сегодня потеря составляет 5-15%, а частота наступления беременности не ниже, чем при использовании «свежих» ооцитов. Эти достижения позволяют создавать банк донорских ооцитов и заниматься сохранением фертильности (получить и заморозить яйцеклетки на будущее)
ИКСИ и вспомогательный хетчинг.
ИКСИ (ICSI) — методика введения сперматозоида в яйцеклетку.  Фактически она оставила без работы андрологов, т.к. отпала необходимость в улучшении показателей спермы. Сегодня, задача андролога очень узкая — если сперматозоидов нет в эякуляте, получить их хирургическим путем. При обычном оплодотворении на каждый ооцит (яйцеклетку) нужно примерно 100 тыс. сперматозоидов, т.е. необходимо иметь достаточно приличные показатели спермограммы. При использовании ИКСИ, нам достаточно лишь нескольких штук нормальных сперматозоидов.
Фактически она оставила без работы андрологов, т.к. отпала необходимость в улучшении показателей спермы. Сегодня, задача андролога очень узкая — если сперматозоидов нет в эякуляте, получить их хирургическим путем. При обычном оплодотворении на каждый ооцит (яйцеклетку) нужно примерно 100 тыс. сперматозоидов, т.е. необходимо иметь достаточно приличные показатели спермограммы. При использовании ИКСИ, нам достаточно лишь нескольких штук нормальных сперматозоидов.
Вспомогательный хетчинг.
Хетчинг это процесс вылупления из оболочки. Рассекая оболочку эмбриона, можно облегчить выход из нее эмбриона. Делают эту процедуру в случаях, когда в этом есть необходимость (толстая оболочка, криопротоколы, возрастные пациенты, неудачные ЭКО).
Биопсия эмбрионов для проведения предимплантационной генетической диагностики (ПГД) и предимплантационного гнетического скрининга (ПГС)
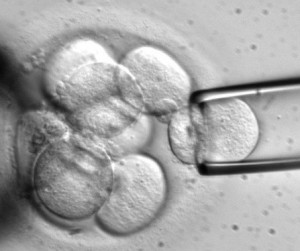 Широко предимплантационный генетический скрининг начали использовать более 10 лет назад. Надежды были огромные. Исходили из того, что, убрав заведомо эмбрионы с неправильным набором хромосом, сразу увеличим эффективность программ. Но этого не произошло. Во-первых, была большая потеря клеточного материала, на биопсию шло до 22% от общего общей массы эмбриона, во-вторых, сама методика (FISH) не позволяла оценить все хромосомы, лишь наиболее частые отклонения, было еще и в-третьих – мозаицизм. На анализ брали одну клетку из 6-8 – клеточного эмбриона, она могла быть нормальной, а все остальные — нет, или наоборот, она могла быть единственной анэуплодиной клеткой (клеткой с неправильным набором хромосом).
Широко предимплантационный генетический скрининг начали использовать более 10 лет назад. Надежды были огромные. Исходили из того, что, убрав заведомо эмбрионы с неправильным набором хромосом, сразу увеличим эффективность программ. Но этого не произошло. Во-первых, была большая потеря клеточного материала, на биопсию шло до 22% от общего общей массы эмбриона, во-вторых, сама методика (FISH) не позволяла оценить все хромосомы, лишь наиболее частые отклонения, было еще и в-третьих – мозаицизм. На анализ брали одну клетку из 6-8 – клеточного эмбриона, она могла быть нормальной, а все остальные — нет, или наоборот, она могла быть единственной анэуплодиной клеткой (клеткой с неправильным набором хромосом).
Сегодня на анализ идут эмбрионы на стад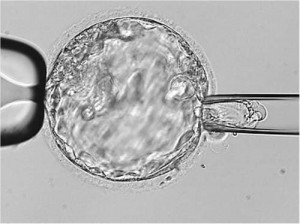 ии бластоцисты, т.е. это пузырек из 60-80 клеток, забирают внешнюю часть (трофоэктодерму), потеря материала в 2-3 раза меньше, чем было раньше, на анализ идет не одна, а 6-8 клеток (вместо одной), и оцениваются ВСЕ хромосомы. Успехи в области предимплантационного генетического скрининга уже позволяют говорить о применении ПГС у всех пациентов. Исследования показывают, что ПГС уменьшает время до достижения беременности и может даже удешевить лечение вообще.
ии бластоцисты, т.е. это пузырек из 60-80 клеток, забирают внешнюю часть (трофоэктодерму), потеря материала в 2-3 раза меньше, чем было раньше, на анализ идет не одна, а 6-8 клеток (вместо одной), и оцениваются ВСЕ хромосомы. Успехи в области предимплантационного генетического скрининга уже позволяют говорить о применении ПГС у всех пациентов. Исследования показывают, что ПГС уменьшает время до достижения беременности и может даже удешевить лечение вообще.
Перенос эмбрионов в полость матки
Внешне самая простая манипуляция. 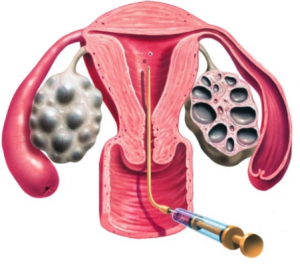 Но роль ее крайне важна, до трети
Но роль ее крайне важна, до трети
неудач может быть связано с неудачным переносом. Существуют разные методики переноса. Главное сделать его максимально бережно, не просто безболезненно, а именно бережно. В противном случае матка может начать сокращаться, что может привести к «выталкиванию» эмбриона.
Поддержка лютеиновой фазы. От переноса и до диагностики беременности.
Психологически самый тяжелый период. Нужно просто ждать и надеется. Кроме стандартной необходимой терапии после переноса, часто назначают еще препараты, с недоказанной пользой, «на всякий случай» или исходя из предположений о их пользе. Я против назначения чего-либо «на всякий случай».
Ощущения после переноса могут быть самые разные, ни одно из них не говорит об успехе или неудаче. Сдача анализа раньше времени тоже ничего не дает, кроме сумятицы в голове.
Самая частая жалоба в этот период — это скудные кровянистые выделения. Они, как правило, возникают из-за гормональный колебаний и обычно не опасны. Частый эффект после переноса — это повышение температуры до 37,5 градусов, связано это с влиянием препаратов на центр терморегуляции.
Возможны различные варианты использования имеющихся этапов, в зависимости от конкретной ситуации.
Читайте также: